عوارض دیابت چیست؟
بهاحتمالزیاد درباره عوارض دیابت مطالبی شنیدهاید و تا حدودی در جریان پیامدهای ناخوشایند این بیماری در حال گسترش هستید. در این مقاله سعی داریم بهطور کاملتر و با جزئیات بیشتری به عوارض دیابت بپردازیم. دیابت ازجمله بیماریهایی است که بهتدریج باعث تخریب نورونهای عصبی و رگهای خونی شده و در طول زمان بسیاری از ارگانهای داخلی بدن را تحت تأثیر قرار میدهد. در ادامه مطلب عوارض این بیماری را یکبهیک بررسی میکنیم.
کتواسیدوز
کتواسیدوز دیابتی یکی از عوارض جدی و خطرناک دیابت بهحساب میآید که در صورت درمان نشدن قادر است فرد بیمار را به کما ببرد. در برخی افراد به دلیل کمبود انسولین در بدن و یا مقاومت نسبی سلولها به انسولین، گلوکز به مقدار کافی در اختیار سلولهای بدن قرار نمیگیرد. بنابراین سلولها ناچارند بهجای گلوکز از چربیها برای سوختوساز سلولی استفاده کنند.

این فرایند غیرمعمول سلولی منجر به افزایش مواد زائدی به نام کتونها در خون میشود. با افزایش تدریجی کتونها، خون حالت اسیدی به خود گرفته و با کاهش PH بدن، آسیب به ارگانهای داخلی سرعت بیشتری میگیرد. اگرچه این عارضه بیشتر در افراد مبتلا به دیابت نوع یک که تحت درمان نیستند دیده میشود اما بهندرت در دیابت نوع ۲ نیز به دلیل مقاومت سلولها به انسولین بروز میکند. درصورتیکه از علائم این عارضه آگاه باشید میتوانید با تشخیص زودهنگام آن از پیشرفت بیماری جلوگیری کنید.
علائم کتواسیدوز
علائم اولیه کتواسیدوز شامل موارد زیر است:
- تشنگی شدید و خشکی دهان
- تکرر ادرار
- سطح بالای قند خون
- وجود مقادیر زیادی کتون در ادرار
علائم ثانویه این عارضه شامل موارد زیر است:
- احساس خستگی و ضعف دائمی
- خشکی پوست
- حالت تهوع، استفراغ و دردهای شکمی
- دشواری در نفس کشیدن
- حس کردن بوی میوه در هنگام دم و بازدم
- گیجی و عدم توانایی در تمرکز کردن
به دلیل شدید بودن عوارض ناشی از کتواسیدوز، توصیه میشود که در صورت بروز علائم بالا حتماً به پزشک مراجعه نمائید.
چطور وجود کتون را در بدن تشخیص دهیم؟
درصورتیکه قند خون بالای ۲۴۰ میلیگرم بر دسی لیتر باشد پزشک برای بیمار استریپ یا نوارهای مخصوص اندازهگیری کتون تجویز میکند. این نوارها قادرند در طی چند دقیقه میزان کتون ادرار را اندازهگیری کنند. پزشکان روش اندازهگیری کتون ادرار و زمان مناسب برای این کار را برای بیماران توضیح میدهند. درصورتیکه فرد دیابتی به کرونا، آنفولانزا و یا سرماخوردگی مبتلا شود بهتر است هر ۴ تا ۶ ساعت کتون خون ارزیابی گردد.
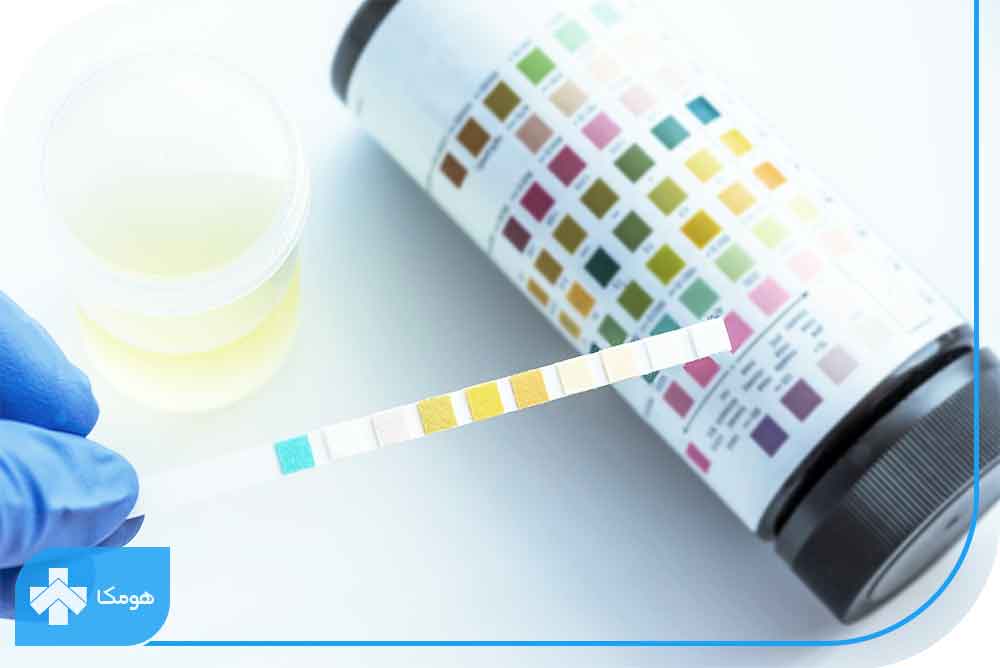
اگر کتون خون بالاتر از حد نرمال باشد چه کار کنیم؟
با توجه به شرایط جسمانی و سطح قند خون بیمار، پزشک محدوده نرمال کتون را برای وی تعیین میکند و این اطلاعات را در اختیار او قرار میدهد. اگر در آزمایش کتون ادرار، عدد بهدستآمده بالاتر از مقدار نرمال باشد یکبار دیگر آزمایش را تکرار کنید. اگر جواب هر دو آزمایش مثبت باشد به پزشک خود مراجعه کنید تا اقدامات درمانی را انجام دهد. در موارد زیر لازم است که حتماً به پزشک مراجعه نمائید:
- تست اولیه کتون ادرار و تکرار آن بیش از حد مجاز باشد
- آزمایش کتون ادرار و همچنین تست قند خون هر دو بیشازحد نرمال باشند
- تست کتون ادرار بیشازحد مجاز باشد و در کمتر از چهار ساعت دو بار استفراغ کرده باشید
اگر قند خون و کتون ادرار همزمان بالا باشد فعالیت جسمانی سنگین و ورزش نکنید چراکه باعث افزایش سطح کتون در بدن میشود.
دلیل بروز عارضه کتواسیدوز چیست؟
نبود انسولین کافی در بدن
به دلیل اینکه مقدار انسولین تزریقشده کمتر از حد مجاز است و یا به دلیل ابتلا به بیماریهایی مثل کرونا ویروس بدن شما به دوزهای بیشتری از انسولین نیاز دارد.
تغذیه نامناسب و فقر غذایی
وقتیکه دچار بیماری هستید و یا احساس کسالت دارید معمولاً اشتها کم شده و به همین علت مقدار جذب گلوکز غذایی کاهش مییابد. کاهش گلوکز سلولی عامل اصلی تشدید کتواسیدوز خونی است و زمانی که یکی از وعدههای غذایی را نیز حذف کنید کتواسیدوز تشدید میشود.
پیامدهای ناشی از نوروپاتی در بیماران دیابتی
آسیب دیدن نورونیهای عصبی در بیماری دیابت را نوروپاتی میگویند. تقریباً نیمی از افرادی که مبتلا به دیابت هستند درجاتی از نوروپاتی را تجربه میکنند. این نوع عارضه در بیمارانی بیشتر است که به مدت چند سال است دچار دیابت مزمن هستند. اگر با رعایت رژیم غذایی و فعالیتهای بیشتر روزانه به کاهش قند خون خود کمک کنید عوارض ناشی از نوروپاتی به کمترین میزان خود میرسد. انواع نوروپاتی دیابتی به شرح زیر است:

نوروپاتی محیطی
مهمترین شکل نوروپاتی در بیماران دیابتی نوروپاتی محیطی است. در این نوع عارضه عصبهای دست و پا تحت تأثیر قرار میگیرند. نوروپاتی محیطی ابتدا از پا شروع شده و سپس در دستها نیز ظاهر میشود.
علائم نوروپاتی محیطی
- گزگز پاها
- دردهای عضلانی
- حساس شدن پوست پا به تماس
- خواب رفتن دست و پا
- احساس ضعف در پا هنگام پیادهروی
برخی از علائم بالا مانند درد و گزگز پاها در شب شدت بیشتری دارند. برخی علائم پس از مدتی متوقف میشوند اما احساس خوابرفتگی و بیحسی دست و پا و نیز احساس سردی دست و پا طولانیتر بوده و افراد دیابتی چنین علائمی را بیشتر تجربه میکنند. همچنین وبسایت Mayoclinic در مورد نوروپاتی دیابتی میگوید:
درصورتیکه نوروپاتی درمان نشود ممکن است فرد دچار بیحسی دائمی در اندامها شود. اگر اعصاب دستگاه گوارشی دچار آسیب شوند مشکلاتی مانند حالت تهوع، استفراغ و اسهال ایجاد میشوند.
نوروپاتی اتونومیک
در این نوع نوروپاتی نورونهای اعصاب خودمختار که ارگانهایی مثل مثانه، رودهها و اعضای تناسلی را کنترل میکنند تحت تأثیر قرار میگیرند. ازکارافتادن عملکرد مثانه در دیابتهای پیشرفته حاصل نوروپاتی اتونومیک یا خودمختار است. هنگامیکه چنین اتفاقی برای مثانه رخ دهد اعصاب مثانه قادر نخواهند بود به فشارهای ناشی از پر شدن مثانه پاسخ دهند و به همین دلیل ادرار در مثانه باقیمانده و عفونتهای ادراری شکل میگیرند.
این نوع از نوروپاتی قادر است که نورونهای اعضای تناسلی را تضعیف کرده و عملکرد جنسی را مختل کند. زمانی که نوروپاتی خودمختار روده را درگیر کند علائم آن همچون اسهال و یبوست مزمن ظاهر میشوند و این بدان معناست که اعصاب پیرامون رودهها دیگر قادر نیستند به فعلوانفعالات داخل روده پاسخ دهند. معده نیز از دیگر اعضای داخلی بدن است که از دست نوروپاتی اتونومیک در امان نیست. با آسیب دیدن اعصاب پیرامون معده علائمی نظیر تهوع و استفراغ و نفخ بروز میکند.
عوارض چشمی در بیماران مبتلا به دیابت
یکی از مشکلات شایع بیماران دیابتی ایجاد عوارض متعدد چشمی مثل آسیب شبکیه و گلوکوم است. احتمالاً میدانید که برخی افراد مبتلا به دیابت بینایی خود را از دست میدهند و یا دچار عارضه جدی چشمی میشوند. تمام این موارد به دلیل آسیب دیدن عصب چشم و یا ضعیف شدن شبکیه است که درنهایت منجر به از بین رفتن بینایی میشود.
گلوکوم چشم (آبسیاه)
میزان شیوع آب سیاره در افراد دیابتی بسیار بیشتر از سایرین است. گلوکوم زمانی رخ میدهد که فشار داخل چشم بیشازحد نرمال باشد و این حالت بهصورت مزمن و طولانیمدت ادامه پیدا کند. فشار داخلی چشم، رگهای شبکیه و عصب چشمی را تخریب کرده و خونرسانی به چشم دچار مشکل میشود. این اختلال بهتدریج باعث کاهش بینایی و درنهایت از دست رفتن کامل بینایی میشود.
آبمروارید
آبمروارید یکی از شایعترین مشکلات چشمی است که با افزایش سن احتمال ابتلا به آن بیشتر میشود. بیماران دیابتی نسبت به سایرین در ابتلا به آبمروارید مستعدتر هستند. این بیماران در سن کمتر و با شدت بیشتری دچار آبمروارید میشوند. وقتی فرد به آبمروارید مبتلا شود قرنیه چشم کدر شده و بینایی تار میشود. در موارد خفیف آبمروارید، عینکهای اصلاح دید با شیشههای فتوکرومیک قادرند ورود نور به چشم را اصلاح کنند. در موارد شدیدتر بیماری، از لنزهای داخل چشمی برای برطرف کردن علائم استفاده میشود.

پارگی شبکیه
یکی از جدیترین عارضههای چشمی ناشی از دیابت، از بین رفتن مویرگهای شبکیه است که بهتدریج عملکرد و ساختار شبکیه را با چالش بزرگی مواجه میکند. در این نوع آسیب چشمی، پرده شبکیه از دیواره خود جداشده و دچار خونریزی میشود که بایستی هرچه سریعتر تحت جراحی قرارگرفته و شبکیه در جای اولیه خود قرار گیرد در غیر این صورت خاصیت و ویژگیهای خود را از دست میدهد.
عوارض عضلانی و قطع پا در دیابت پیشرفته
به دلیل درگیر شدن اعصاب محیطی و رگهای پا در دیابت، عوارض متعددی بهمرورزمان متوجه آن میشود. درد، بیحسی و گزگز از علائمی است که نشان میدهد اعصاب پا در معرض خطر هستند.
اقدامات مراقبتی بهمنظور کاهش عوارض در پا
- هرروز پاهای خود را بهطور کامل شستشو دهید
- بلند بودن ناخن انگشتان باعث آسیب بیشتر به پا میشود بنابراین ناخنها را کوتاه نگه دارید
- همواره پاهای خود را برای علائمی مثل کبودی، زخم و یا بریدگی چک کنید
- هنگام پوشیدن کفشها مراقب وجود سنگریزه و یا اشیاء تیز در کفش باشید
به دلیل گسترش عارضه نوروپاتی در دیابت، بسیاری از ادراک حسی مثل احساس درد، گرما و سرما دچار اختلال میشوند. بنابراین ممکن است متوجه وجود یک زخم پوستی و یا عضلانی نشوید و یا شیشه و شی نوکتیزی را در کفش خود حس نکنید. چنین زخمهای کوچکی پتانسیل تبدیلشدن به یک عفونت مزمن و دردسرساز را دارند.
تغییرات پوستی پا
یکی از نشانههای پیشرفت دیابت، تحت تأثیر قرار گرفتن پوست پا است که با علائمی مثل خشکی و ترکخوردگی همراه خواهد بود. علت بروز خشکی پوست، ناتوانی اعصاب محیطی پا برای تنظیم رطوبت است. سعی کنید برای جلوگیری از خشکی پوست، پس از استحمام پای خود را کامل خشک کرده و سپس با استفاده از یک کرم مرطوبت کننده پای خود را مرطوب نگه دارید. از کرم و مرطوب کنندهها برای مرطوب کردن بین انگشتان پا استفاده نکنید چونکه باعث ایجاد عفونتهای قارچی میشود.
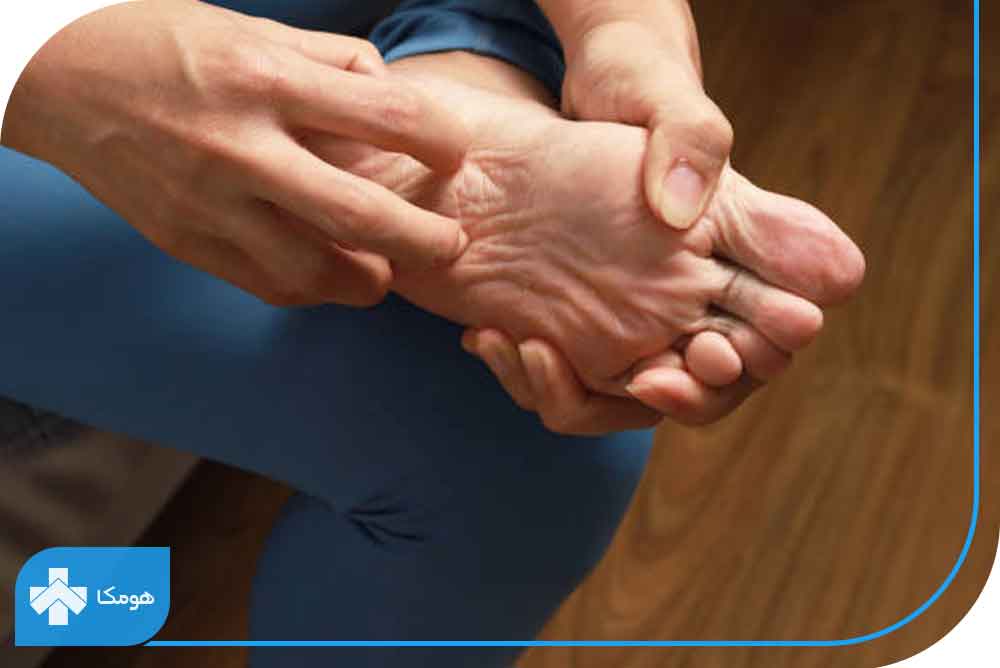
پینه و میخچههای پوستی پا
یکی دیگر از علائم درگیر شدن پا در بیماران دیابتی، ظاهر شدن پینهها و میخچههای پوستی است. در این عارضه به دلیل تکثیر شدن سلولهای اپیدرم، تجمعات سلولی زگیل مانند بر روی پوست شکل میگیرند که در صورت درمان نشدن تبدیل به زخمهای روباز شده و درمان آنها دشوار است.
این تجمعات سلولی به دلیل فشار بر کف پا ناشی از عواملی مثل کفش نامناسب و ایستادن زیاد ظاهر میشوند. برای برطرف شدن این نوع مشکلات پوستی هرگز خوددرمانی نکنید و از به کار بردن مواد شیمیایی برای از بین بردن آنها اجتناب کنید.
گردش خون ضعیف در پا
زمانی که رگهای پا سست شوند و دیگر قادر به هدایت جریان خون نباشند پیامد ناخوشایند آن، کاهش اکسیژنرسانی به بافتها و تضعیف سیستم ایمنی است. در چنین شرایطی با پدید آمدن زخم و یا آسیب بافتی، سیستم ایمنی توانایی مقابله با عوامل میکروبی را از دست میدهد و عفونت بهتدریج گسترش پیدا میکند. دود سیگار و کمتحرکی این عارضه را تشدید میکنند بنابراین تا حد امکان از سیگار کشیدن خودداری کرده و سعی نمائید فعالیتهای فیزیکی روزانه خود را افزایش دهید.
زخمهای پا
زخم پای دیابتی بیشتر در کف پا و انتهای انگشت بزرگ ظاهر میشوند و بهتدریج گسترش مییابند. زخمها اگرچه ممکن است دردناک نباشند و یا کوچک و بیاهمیت به نظر برسند اما قادرند تبدیل به یک عفونت مزمن شوند. بنابراین حتماً به پزشک اطلاع دهید تا درمان مناسب را برای شما تجویز کند.
زخمهای پا بایستی بهخوبی ضدعفونی شده و از هرگونه بافت مرده و عوامل بیماریزا پاک شوند. در صورت بزرگ بودن زخم، پزشک ممکن است آزمایشات رادیوگرافی را درخواست کند تا مطمئن شود عفونت به استخوان سرایت نکرده است. بیتوجهی به این زخمها در بیشتر موارد منجر به عفونت شده و پیامدهای جدی در پی دارد.
قطع پای دیابتی
شاید یکی از ناخوشایندترین خبرهایی که در مورد دیابت شندیدایم و یا در اطرافیان خود دیده باشیم قطع پا به دلیل گسترش عفونت و نکروز بافتی در بیماران دیابتی است. علت قطع پا و رسیدن وضعیت پا به این مرحله از بیماری، مرگ تدریجی سلولهای دیواره رگها و متوقف شدن جریان خون و اکسیژنرسانی به عضلات است.
از پیامدهای کاهش اکسیژنرسانی میتوان به کبودشدن و سیانوز (کبودی) پا اشاره کرد که این کبودشدگی از نوک انگشتان شروعشده و بهتدریج به نواحی بالاتر گسترش پیدا مییابد. وقتیکه دیابت به مرحله سیانوز برسد، سلولهای پا یکی پس از دیگری از بین رفته و بافت خاصیت خود را از دست میدهد. در صورت قطع نشدن پا عفونت و نکروز سلولی روزبهروز گسترش پیدا خواهد کرد.
نارسایی کلیه در بیماران دیابتی
کلیهها از میلیونها رگ خونی باریک که بهعنوان فیلترهای خونی عمل میکنند تشکیل شدهاند و روزانه مقدار زیادی مواد سمی را از طریق ادرار دفع میکنند. متاسفانه در برخی شرایط این سیستم فیلتراسیون کارایی خود را از دست داده و فرومیپاشد. این فروپاشی در بیماران دیابتی بیشتر رخ میدهد.
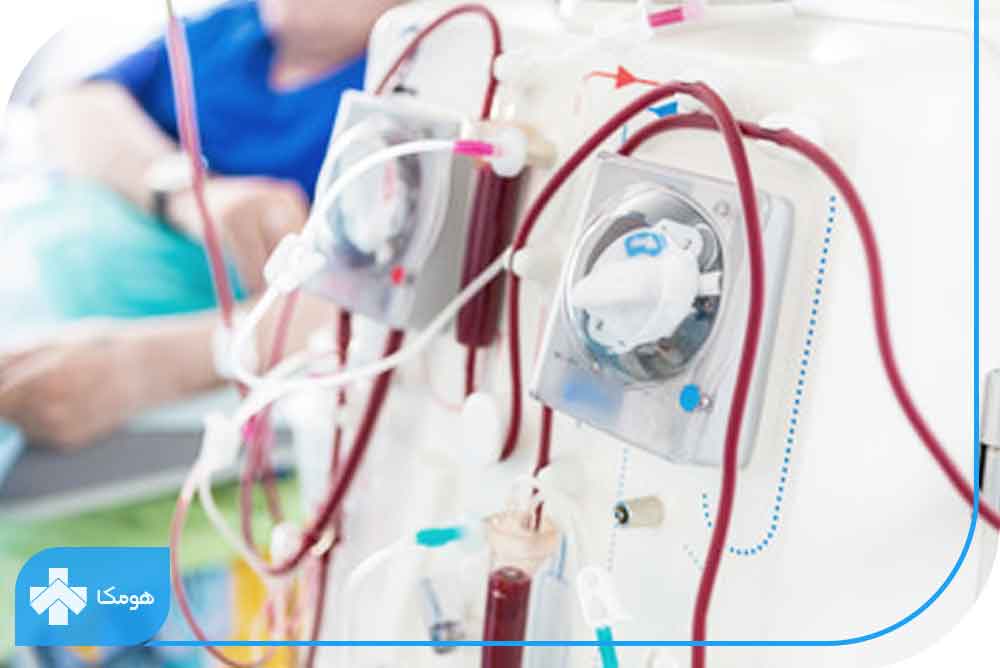
دیابت چگونه باعث نارسایی کلیه میشود؟
با بالا رفتن قند خون در بیماران دیابتی رگهای کوچکی که در کلیه عمل فیلتراسون خونی را انجام میدهند به دلیل فشار ناشی از فیلتراسیون بیشازحد، خاصیت اولیه خود را از دست داده و پروتئینهای خونی در ادرار ظاهر میشوند. مراحل ولیه نشت پروتئین در ادرار را میکروآلبومینوری میگویند.
اگر در این مرحله آسیب به کلیه تشخیص داده شود با انجام اقدامات پزشکی میتوان مانع از گسترش آسیب کلیوی شد. اما وقتیکه آسیب به کلیه فراتر از این مرحله باشد و پروتئینهای بیشتری از طریق کلیهها دفع شوند به آن ماکروآلبومینوری میگویند که نشان از آسیب گسترده به سیستم فیلتراسیون کلیوی است. در چنین شرایطی مواد سمی بهتدریج در خون بیشتر شده و میتواند بیمار را به کما ببرد. در آسیب ماکرو آلبومینوری اقداماتی نظیر پیوند کلیه و یا دیالیز بسیار حیاتی است.
کدام بیماران دیابتی بیشتر در معرض نارسایی کلیه هستند؟
نارسایی کلیه در بیمارانی رخ میدهد که دارای قند خون کنترل نشده، فشارخون بالا و زمینه ژنتیکی باشند. هر چه بیمار دیابتی در کنترل فشار و قند خون موفقتر باشد به همان نسبت بروز چنین عوارضی کمتر میشود.
بیماریهای قلبی و عروقی در دیابت
بیماریهای قلبی و عروقی اولین عامل مرگومیر در بیماران دیابتی محسوب میشوند بهطوریکه حدود دوسوم مرگومیرها در دیابت نوع ۲ ناشی از چنین بیماریهایی است.
آتروسکلروزیس (تصلب شرایین)
زمانی که بدن در سلامت کامل به سر میبرد جریان خون بدون هیچگونه وقفه در رگها جریان پیدا میکند تا اکسیژن و مواد مغذی را به بافتها انتقال دهد. شرایط زمانی بد میشود که به دلیل سخت شدن دیواره رگها و ایجاد پلاکهای چربی، مسیر عبور سلولهای خونی روزبهروز باریکتر و محدودتر گردد.
نتیجه چنین روندی کاهش اکسیژنرسانی به بافتهای بدن ازجمله پا، کلیهها و ماهیچههای قلبی است. در دیابت به دلیل تأثیر مخرب بالا بودن قند خون بر سلولهای جداره رگها و نیز ایجاد شدن پلاکهای چربی شیوع بیماریهایی قلبی و عروقی بیشتر است.
نارسایی قلبی
این عارضه زمانی بروز میکند که ماهیچههای قلب به دلیل ضعیف شدن قادر نیستند بهدرستی خون را به داخل رگها پمپ کنند. فاکتورهایی که خطر این بیماری را بالا میبرند شامل دیابت، فشارخون و بیمارهای عروق کرونر است.
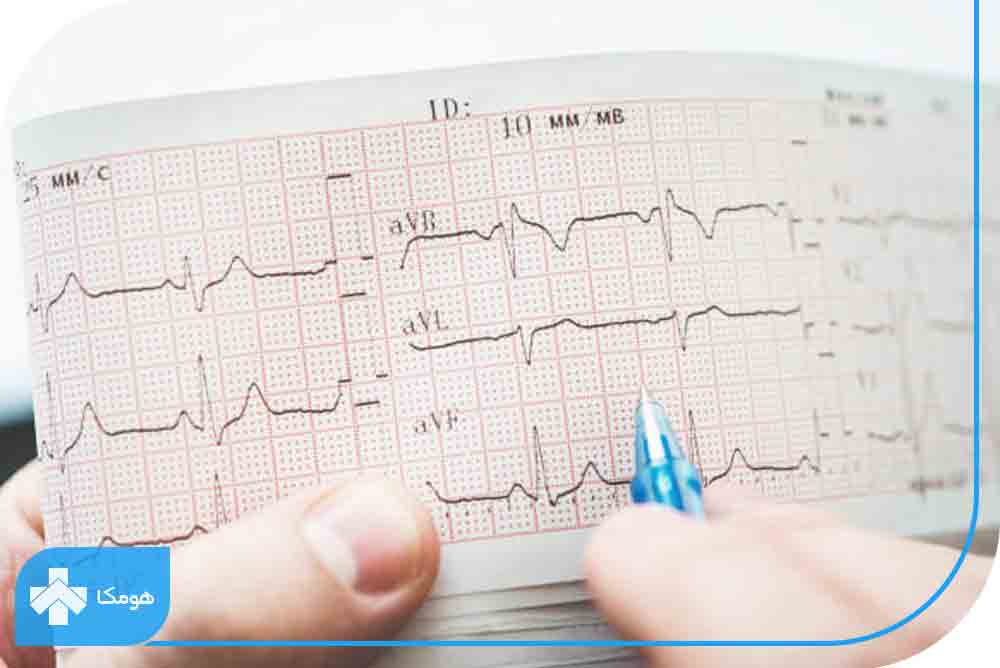
آریتمی قلب
آریتمی یا ضربان نامنظم قلب زمانی پدید میآید که به دلیل تغییرات عصبی ناشی از بیماری دیابت، در توانایی تولید پالسهای الکتریکی توسط نورونهای منتهی به قلب اختلال ایجاد شود. این حالت امکان دارد فقط بهصورت یک مکث کوچک، ضربان سریع و یا کند ظاهر شود. درصورتیکه آریتمی کوتاه باشد معمولاً علائم و یا عوارضی بروز نمیکند اما اگر آریتمی طولانی شود توانایی قلب در پمپ کردن خون تحت تأثیر قرار میگیرد و علائمی همچون تنگی نفس، درد قفسه سینه، سبکی سر و بیحالی بروز میکند.
عمل قلب باز در بیماران دیابتی
بیماریهای عروق کرونر از شایعترین بیماریهایی هستند که بیماران دیابتی را تحت تأثیر قرار میدهند. این عوارض امید به زندگی در افراد دیابتی را تا ۹ سال کاهش میدهند. درمان فعلی این بیماریها به سه روش زیر است:
- تلاش اولیه با درمان طبی و تجویز داروهای بازکننده عروق
- باز کردن عروق کرونر با بالون
- عمل جراحی قلب باز یا پیوند عروق کرونر
در بیماران دیابتی اگر گرفتگی عروق خفیف باشد در ابتدا سعی میشود با روند دارویی عروق مسدود شده را باز کرد. اما اگر گرفتگی پیشرفته باشد عمل قلب باز یکی از روشهای پرکاربرد برای بهبود جریان خون به قلب است. این عمل میتواند تا چندین سال امید به زندگی را در افراد افزایش دهد البته این نسبت در افراد مبتلا به دیابت کمتر است.
در ۴ درصد از افراد مبتلا به دیابت که عمل قلب باز شدهاند ممکن است برخی علائم عود کرده و یا عوارض دیگری بروز کند. اگر فرد مبتلا به دیابت بهویژه دیابت نوع ۲ علاوه بر بالا بودن قند خون مبتلا به بیماری انسدادی ریوی (COPD) و یا فاکتور EF عملکرد قلب کمتر از ۳۵ درصد باشد احتمال عوارض جدی پس از عمل وجود دارد. عوارض عمل جراحی قلب باز در بیماران مبتلا به دیابت نوع ۲ نسبت به بیماران دیابت نوع ۱ بیشتر است.
سخن آخر
عوارض بلندمدت دیابت بهمرور زمان بروز میکنند. هرچه مدتزمان ابتلای شما به دیابت بیشتر باشد و سطح قند خونتان را کنترل نکنید، خطر بروز عوارض بیشتر میشود. عوارض دیابت ممکن است بسیار محدودکننده باشند و تهدیدی برای زندگی محصوب شوند. نکتهای که بسیار حائز اهمیت است داشتن سبک زندگی سالم و چکاپ سالانه قند خون است. برای انجام آزمایش قند خون میتوانید از خدمات هومکا استفاده کنید.

توجه داشته باشید که این مطلب، جایگزین نظرات و توصیههای تخصصی پزشکان نیست و هرگز از این مطلب بهعنوان جایگزین توصیه پزشکان استفاده نکنید.




سلام
فقط دیابت باعث نوروپاتی میشه؟
سلام مهتا عزیز
خیر بیماریها و شرایط دیگه هم ممکنه باعث بروز نوروپاتی بشن
سلام ممنون از مقاله کاملتون
وقتی دیابت داشته باشیم چیکار کینیم که به مرحله کتواسیدوز نرسه؟
سلام احسان جان
ممنو از لطف شما
اگه درمان شما بهموقع و اصولی باشه به مرحله کتواسیدوز نمیرسید